cấy ghép
Định nghĩa
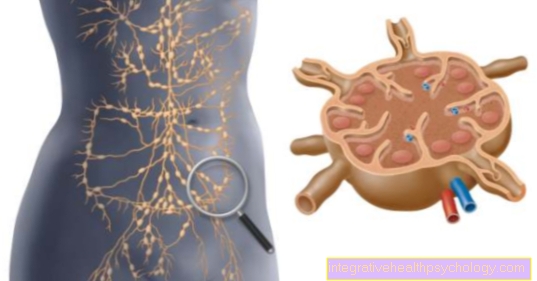
Việc cấy ghép vật chất hữu cơ được gọi là cấy ghép. Đây có thể là các cơ quan, nhưng cũng có thể là các tế bào hoặc mô khác, chẳng hạn như da hoặc toàn bộ cơ thể. Việc cấy ghép có thể đến từ chính bệnh nhân hoặc từ người khác. Có sự phân biệt giữa hiến tặng khi còn sống và hiến tạng sau khi chết, với hiến tạng sống chỉ được phép từ những người thân ruột thịt.
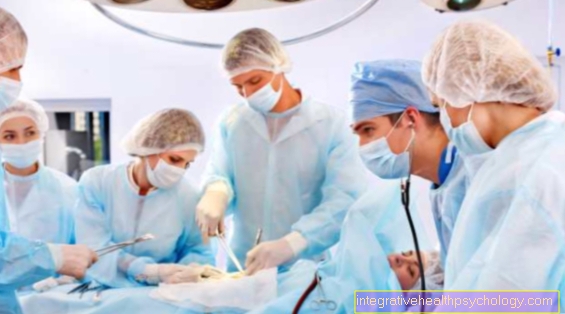
Việc cấy ghép là cần thiết nếu cơ quan được đề cập không thể phục hồi được. Đối với những bệnh nhân áp dụng điều này, cấy ghép thường là cơ hội duy nhất để sống sót.
Có rõ ràng nhu cầu về nội tạng của người hiến nhiều hơn nội tạng sẵn có, do đó nó phải được quy định rõ ràng về cách thức phân phối các cơ quan hiến tặng. Ở Đức, điều này được hỗ trợ bởi Đạo luật cấy ghép quy định. Để nhận được tạng hiến, bệnh nhân phải được bác sĩ điều trị cho vào danh sách chờ. Tùy thuộc vào mức độ khẩn cấp và triển vọng thành công, các cấp bậc và do đó các cơ quan hiến tặng được chỉ định. Có một số tổ chức ở Châu Âu làm trung gian cho các cơ quan hiến tặng sau khi chết trên khắp Châu Âu.
Có một cái ở Đức Thẻ hiến tặng nội tạng. Điều này giúp bạn có cơ hội quyết định trước khi chết xem bạn muốn hoạt động như một người hiến tặng hay từ chối việc cắt bỏ nội tạng.
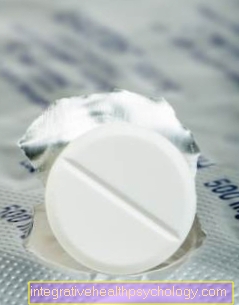
Sau một thực hiện thành công ca ghép tạng, bệnh nhân phải thường xuyên dùng một số loại thuốc, được gọi là Thuốc ức chế miễn dịch, thông qua một Phản ứng từ chối bị đàn áp.
Điều gì được xem xét?
Sau khi cấy ghép nó có yêu cầu như vậy không các cuộc hẹn tái khám thường xuyên được tôn trọng. Những điều này phục vụ cho việc xác định các tác động hoặc phản ứng muộn có thể xảy ra và để làm gì đó với nó. Ngay sau khi phẫu thuật, điều quan trọng là bác sĩ phải cho bệnh nhân biết họ nên cư xử như thế nào với cấy ghép trong cuộc sống hàng ngày và những loại cấy ghép Thuốc cần phải dùng chúng thường xuyên. Điều này bao gồm trên tất cả thuốc ức chế miễn dịchđể đảm bảo rằng việc cấy ghép vẫn hoạt động và không bị phản ứng tự vệ của cơ thể từ chối. Bởi kiểm tra thường xuyên thuốc có thể được điều chỉnh một cách tối ưu.
Thông qua liệu pháp ức chế miễn dịch này, ngăn chặn sự bảo vệ của cơ thể chống lại nhiễm trùng. Đây là lý do tại sao những người ghép tạng đặc biệt dễ mắc các bệnh do vi khuẩn và virus. Ngay sau khi vận hành, điều quan trọng là đảm bảo rằng thiết bị mới vận hành được bảo vệ khỏi vi trùng càng tốt. Dụng cụ bảo vệ miệng để ngăn chặn sự lây truyền vi khuẩn qua nhiễm trùng giọt rất hữu ích. Nếu các dấu hiệu của nhiễm trùng xuất hiện, cần đến bác sĩ ngay lập tức, vì những dấu hiệu này có thể rất nghiêm trọng cho bệnh nhân.
Thuốc ức chế miễn dịch
A liệu pháp y tế với thuốc ức chế miễn dịch là sau mỗi lần cấy ghép cần thiết. Những loại thuốc này ngăn chặn hệ thống phòng thủ của cơ thể. Hệ thống miễn dịch chịu trách nhiệm nhận biết các vật thể lạ và có hành động tích cực chống lại chúng. Trong trường hợp vi khuẩn hoặc vi rút, điều này cũng hợp lý và hữu ích. Tuy nhiên, cơ quan được cấy ghép cũng là một cơ thể nước ngoài và được hệ thống miễn dịch đối xử như một cơ thể. Nếu không có hành động nào khác, cơ quan hiến tặng sẽ bị phá hủy trở nên. Tuy nhiên, để ngăn chặn điều này, hệ thống miễn dịch sẽ ức chế hệ thống phòng thủ của chính cơ thể và không chống lại cơ quan được cấy ghép.
Điểm bất lợi là hệ thống miễn dịch sau đó thay đổi cũng thế không còn chống lại các cơ quan nước ngoài khácvi khuẩn sắp xếp như thế nào. Như vậy, đây là những bệnh nhân đang dùng thuốc ức chế miễn dịch rất dễ bị nhiễm vi khuẩn và vi rút, cũng như đối với các bệnh nấm. Bạn nên tự bảo vệ mình khỏi bất kỳ vi trùng nào, đặc biệt là ngay sau khi làm thủ thuật.
Có một số loại thuốc được sử dụng để ức chế miễn dịch. Chúng được dùng liều cao nhất trong giai đoạn ngay sau khi cấy ghép nội tạng, vì khi đó nguy cơ thải ghép là cao nhất.
Rủi ro
Tùy thuộc vào quy mô và độ dài của quy trình phẫu thuật, có rủi ro trong và sau khi phẫu thuật Sự chảy máu xảy ra. Thường thì các bác sĩ phẫu thuật phải cắt các mạch máu lớn trong quá trình cấy ghép nội tạng và khâu chúng vào cơ quan mới. Ngoài ra, rủi ro là một sự nhiễm trùng cao.
Sau khi cấy ghép, rủi ro lớn nhất là một Từ chối nội tạng bởi hệ thống phòng thủ của chính cơ thể. Điều này xảy ra khi các tế bào miễn dịch nhận ra cơ quan được cấy ghép như một cơ thể lạ và phá hủy nó. Bởi vì điều này, một liệu pháp ức chế miễn dịch là rất quan trọnglàm suy yếu hệ thống miễn dịch. Sự từ chối như vậy có thể xảy ra ngay sau khi phẫu thuật, một vài tuần sau đó, hoặc thậm chí nhiều năm sau khi cấy ghép.
Với việc hiến tặng còn sống, cũng có nguy cơ một người khỏe mạnh gặp phải tình huống rủi ro, cụ thể là phẫu thuật và các biến chứng có thể phát sinh trong hoặc sau thủ thuật.
Các loại cấy ghép
Cấy ghép thận
Tại một Cấy ghép thận một quả thận của người hiến tặng được cấy ghép cho một bệnh nhân bị bệnh thận. Điều này là cần thiết khi cả hai quả thận của người bệnh bị hỏng. Đây có thể là trường hợp do nhiều bệnh khác nhau. Mà bao gồm Đái tháo đường, Viêm cầu thậnThận bị teo hoặc có nang, tổn thương mô nghiêm trọng do bí tiểu, hoặc xơ cứng thận, trong đó thận bị tổn thương do huyết áp cao.
Tại Suy thận bệnh nhân có thể liên hệ với lọc máu được kết nối. Đây là một cỗ máy thực hiện chức năng của thận. Tuy nhiên, kết nối thường xuyên với lọc máu mang lại những hạn chế đáng kể trong cuộc sống hàng ngày, đó là lý do tại sao ghép thận thường là lựa chọn hứa hẹn duy nhất.
Ghép thận có thể là cả hai Quyên góp sống cũng như hiến tặng sau khi chết được thực hiện. Vì một người khỏe mạnh có hai quả thận đang hoạt động, anh ta có thể hiến tặng một trong hai quả thận mà không bị hạn chế. Một quả thận được ghép từ người sống được chứng minh là có độ bền và chức năng cao hơn nhiều so với các quả thận ghép từ người đã chết. Tuy nhiên, hầu hết các ca cấy ghép đến từ những người đã khuất. Trung bình, sau khoảng 15 năm, quả thận được ghép bắt đầu mất chức năng và cần phải cấy ghép mới.
Sau khi hoạt động, Thông tiểu khoảng 5 đến 6 ngày để thoát nước tiểu để các vết khâu trên bàng quang có thể lành lại. Nếu thận được cấy ghép không hoạt động ngay lập tức và sản xuất nước tiểu, liệu pháp lọc máu có thể cần thiết trong một vài ngày.
Ghép gan
A Ghép gan là ở bệnh nhân mãn tính hoặc cấp tính Suy gan cần thiết. Lý do phổ biến nhất khiến bệnh nhân được đưa vào danh sách chờ đợi để được hiến gan là xơ gan do rượu. Nhưng cũng thông qua thuốc hoặc viêm gan có thể một Bệnh xơ gan kích hoạt và cấy ghép là cần thiết. Các lý do khác để ghép gan là Khối u, bệnh mạch máu hoặc bệnh chuyển hóa bẩm sinh làm sao Hemochromatosis hoặc những người khác.
Hầu hết các cơ quan hiến tặng đến từ người đã khuất. Tuy nhiên, cũng có thể chỉ một Một phần gan được cấy ghép được lấy từ một người hiến tặng còn sống. Có thể tìm thấy những phần gan hiến tặng này chủ yếu là với cha mẹai có cái này tặng cho con bạn. Nó cũng có thể với một gan của người hiến sau khi chết các Organ để chia sẻ. Phần lớn hơn sau đó được trồng ở người lớn, phần nhỏ hơn ở trẻ em. Thủ tục này được gọi là Chia gan. Tỷ lệ sống sót sau 10 năm của một bệnh nhân được hiến gan là khoảng 70%.
Ghép phổi
Để đến được Danh sách chờ Để được thiết lập một lá phổi hiến tặng là điều bắt buộc suy phổi cuối cùng hiện tại, cần điều trị suy hô hấp suốt đời. Trong hầu hết các trường hợp, nó là bệnh phổi tắc nghẽn mãn tínhdẫn đến suy tạng như vậy. Nhưng cũng có những bệnh khác như Bệnh xơ nang, Xơ phổi, viêm phế nang (Viêm phế nang), Sarcoid hoặc huyết áp cao trong tuần hoàn phổi (tăng huyết áp động mạch phổi) có thể là lý do để cấy ghép phổi. Ghép phổi có thể là thực hiện ở một hoặc cả hai bên trở nên. Trong một số trường hợp, chức năng của tim bị suy giảm ngoài phổi. Sau đó, ghép tim-phổi kết hợp là cần thiết.
Bởi vì chỉ rất ít phổi của người hiến tặng có sẵn, các tiêu chí mà theo đó chúng được trao giải cũng nghiêm ngặt. Bệnh nhân không được mắc bất kỳ bệnh nghiêm trọng nào khác và phải dưới 60 tuổi đối với ghép một bên, dưới 50 tuổi đối với ghép hai bên mới đủ điều kiện là người nhận. Ngoài ra, tuổi thọ phải dưới 18 tháng.
Các Tuổi thọ sau khi ghép phổi thành công nói dối bởi khoảng 5 đến 6 năm sau khi hoạt động. Hai đến ba tuần đầu tiên sau thủ thuật là rất quan trọng và nó thường xảy ra Phản ứng từ chối.
Ghép tim
A Ghép tim đặt ra câu hỏi nếu tim của bệnh nhân bị suy giảm chức năng nghiêm trọng và không thể cải thiện được nữa thông qua các biện pháp điều trị. Phần lớn các ca cấy ghép tim là ở bệnh nhân Suy tim (Suy tim), là do viêm cơ tim (Bệnh cơ tim). Trong một số trường hợp hiếm hoi, bạn cũng có thể Bệnh hở van tim hoặc là dị tật tim bẩm sinh yêu cầu ghép tim.
Chỉ những người đã qua đời không bị bệnh tim từ trước mới được nhận là người hiến tặng. Ngoài ra, Kích thước của trái tim người cho và người nhận phù hợp. Vì thời gian chờ đợi thường rất lâu cho đến khi tìm được trái tim hiến tặng phù hợp, bạn có thể bỏ qua máy bơm tim hỗ trợ chức năng bơm của cơ tim.
Trong một số trường hợp, ngoài tim của bệnh nhân, phổi cũng bị tổn thương không thể phục hồi. Vậy thì người ta phải ghép tim-phổi kết hợp được thực hiện.
Thường thì nó xảy ra với Phản ứng từ chối sau khi hoạt động. Trong năm đầu tiên sau ca phẫu thuật, trung bình cứ 10 bệnh nhân thì có một bệnh nhân tử vong với trái tim hiến tặng.
Ghép tụy
Để được chấp thuận ghép tụy, bệnh nhân phải liên hệ Bệnh tiểu đường loại I Đau khổ. Tuyến tụy không còn sản xuất insulin và bệnh nhân phải yêu cầu lọc máu nằm trong danh sách chờ đợi để được hiến tặng tuyến tụy.
Thường do bệnh tiểu đường loại I Tổn thương mạch máu xảy ra chủ yếu làm tổn thương thận, suy thận hoàn toàn có thể dẫn đến ghép thận tụy kết hợp bắt buộc.