Nhiễm độc máu
Từ đồng nghĩa
Y khoa:
- nhiễm trùng huyết
- Nhiễm trùng huyết
- Bacteremia
Theo nghĩa rộng hơn:
- Hội chứng nhiễm trùng huyết
- Sốc nhiễm trùng
- SIRS (snydrome phản ứng viêm toàn thân)
- Hội chứng đáp ứng viêm hệ thống

Định nghĩa và giới thiệu
Tại một Nhiễm độc máu (nhiễm trùng huyết) nó đến từ các mầm bệnh và các sản phẩm của chúng xâm nhập vào Dòng máu đã xâm nhập và cả các cơ quan thuộc địa, để phản ứng chiến đấu có hệ thống của toàn bộ sinh vật với việc giải phóng không bị cấm đoán các chất kích hoạt hệ thống đông máu, phòng thủ và viêm. Nó đe dọa đến tính mạng và có thể với bạn Suy đa cơ quan đi kèm.
Các tác nhân gây bệnh thường là vi khuẩn. A Nhiễm độc máu (nhiễm trùng huyết) là một biến chứng nguy hiểm và đáng sợ của nhiều loại bệnh.
Những phản ứng như vậy cũng có thể do các nguyên nhân khác như Bỏng, Traumas hoặc chất độc được kích hoạt. Điều này được gọi là SIRS (Hội chứng đáp ứng viêm hệ thống). Đây là một thuật ngữ ô có nghĩa là một phản ứng viêm ảnh hưởng đến toàn bộ cơ quan, có thể do nhiều nguyên nhân khác nhau và có liên quan đến tổn thương cơ quan cuối. Nhiễm độc máu là nguyên nhân phổ biến nhất của SIRS và được kích hoạt bởi các mầm bệnh (thường là vi khuẩn).
Tần suất nhiễm độc máu
Ở Đức, người ta giả định hàng năm 100.000 – 150.000 người ốm, phụ nữ có vẻ ít bị ảnh hưởng hơn. Thông tin về khả năng gây chết người thay đổi giữa các giá trị từ 25% đến 50% và chắc chắn phụ thuộc vào loại mầm bệnh, mức độ nghiêm trọng của bệnh và thời điểm bắt đầu điều trị.
A Nhiễm độc máu (nhiễm trùng huyết) thường là kết quả của nhiễm trùng trước đó của một số cơ quan. Tiền chất phổ biến nhất của ngộ độc máu là một nhiễm trùng phổi (44%) tiếp theo là Nhiễm trùng đường tiết niệu (10%) và nhiễm trùng các cơ quan trong ổ bụng (10%). Cuối cùng, nhiễm trùng vết thương hoặc mô mềm nên được đề cập (khoảng 5%), ví dụ: sau khi bị bỏng, phẫu thuật hoặc bị thương.
Dịch bệnh xuất hiện
Các tế bào phòng vệ của cơ thể phản ứng với chất độc trong máu bằng một phản ứng tự vệ rất mạnh. Thông thường các tác nhân gây bệnh là vi khuẩn xâm nhập vào cơ thể thông qua một cổng xâm nhập. Sau khi vượt qua hàng phòng thủ cục bộ, chúng xâm nhập vào mạch máu. Quá trình viêm được kích hoạt. Bản thân vi khuẩn hoặc các sản phẩm phân hủy của chúng hoặc các chất độc hại (chất độc) mà chúng thải ra có thể có tác dụng gây viêm. Một số tế bào miễn dịch nhất định, các tế bào thực bào (bạch cầu đơn nhân / đại thực bào), sau khi được kích hoạt thông qua tiếp xúc với mầm bệnh, giải phóng một số chất (cytokine), với liều lượng cao, có thể gây tổn hại trực tiếp đến mô và mặt khác, thúc đẩy thêm phản ứng viêm kích hoạt các tế bào bảo vệ hơn nữa (ví dụ như bạch cầu hạt), từ đó giải phóng các chất thúc đẩy quá trình viêm. Các chất này là các cytokine. Nó được hiểu là các protein có tác dụng kích thích một số tế bào mục tiêu sinh trưởng, phát triển và nhân lên.
Trong trường hợp nhiễm độc máu, các cytokine này tạo ra một lượng lớn các chất độc hại cho mô trong quá trình phản ứng bảo vệ mạnh mẽ này. Các chất độc hại này bao gồm gốc oxy tự do và oxit nitric (NO). Ngoài ra, các cytokine cũng khiến các tế bào đích giải phóng một số chất trung gian, tức là các chất truyền tin hoạt động trên các lớp khác nhau của mạch máu và tế bào hoặc mô. Cấu trúc và chức năng của các tàu nhỏ nhất được thay đổi. Vì vậy, chúng có thể nở ra và tường trở nên dễ thấm hơn. Kết quả là, chất lỏng đi vào mô xung quanh (phù nề kẽ). Hệ thống đông tụ cũng được kích hoạt. Khả năng đông máu của máu bị thay đổi và hình thành cục máu đông. Tuần hoàn máu không thể được đảm bảo đầy đủ, các mô không được cung cấp đầy đủ oxy, được gọi là tổn thương tế bào thiếu oxy do thiếu máu cục bộ.
Nhưng không chỉ các mạch máu nhỏ nhất bị ảnh hưởng. Các mạch lớn hơn và lớn hơn cũng giãn ra, đặc biệt là ở các vùng ngoại vi, ví dụ: tay và chân, do đó ảnh hưởng đến huyết áp. Lúc đầu, cơ thể chống lại sự giảm sức đề kháng này bằng nhịp tim tăng nhanh (đánh trống ngực) và do đó tăng thể tích tống máu để duy trì huyết áp. Tuy nhiên, sau một thời gian, khi cơ tim cũng bị tấn công, tuy nhiên, cơ thể không còn bù đắp được nữa và huyết áp giảm xuống. Vì cơ tim cũng bị ảnh hưởng bởi nguồn cung cấp dưới mức, các mô ngày càng có thể không còn được cung cấp cho đến khi xảy ra một cú sốc.
Đọc thêm về tiền chất của máu nhiễm độc: Nhiễm khuẩn huyết - khi vi khuẩn xâm nhập vào máu
Làm thế nào tôi có thể nhận ra nhiễm độc máu?
Có một số triệu chứng có thể xảy ra như một phần của nhiễm độc máu. Tuy nhiên, nhiễm độc máu là thường không dễ nhìn thấy. Nhiễm trùng là tiền đề cho sự phát triển của nhiễm độc máu. Nhưng ngay cả điều này cũng không nhất thiết phải được người có liên quan chú ý.
Khi nào sốt và ngày càng tăng Suy giảm trong tình trạng chung một bác sĩ do đó nên được tư vấn kịp thời. Điều này có thể chẩn đoán nhiễm độc máu bằng cách khám sức khỏe, xét nghiệm máu và kiểm tra bằng siêu âm và X-quang.
Các triệu chứng ngộ độc máu
Nhiễm độc máu luôn luôn do nhiễm trùng. Ví dụ, một vết thương bị nhiễm trùng có thể là nguyên nhân khởi phát. Tuy nhiên, cũng có nhiều khả năng nhiễm trùng khác. Nhiễm trùng như vậy ban đầu thường thậm chí không được người có liên quan nhận thấy nếu nó diễn ra trên cơ thể và không rõ ràng, chẳng hạn như vết thương.
Nếu bị nhiễm độc máu, người bị ảnh hưởng thường phát sốt, thường với ớn lạnh. Nó cũng có thể trở thành một Tăng tốc độ thở đến. Một người khỏe mạnh hít vào thở ra khoảng 12 lần một phút. Trong trường hợp nhiễm độc máu, nhịp thở thường trên 20 nhịp / phút (Tachypnea). Ngoài ra Nhịp tim thường là từ 60 đến 100 nhịp mỗi phút có thể hơn 100 nhịp mỗi phút (Nhịp tim nhanh).
Hơn nữa, một huyết áp thấp (Huyết áp thấp) và Trạng thái nhầm lẫn xảy ra. Người có liên quan thường cảm thấy kiệt sức, giảm hiệu suất đáng kể và dễ mệt mỏi.
Sốt liên quan đến nhiễm độc máu
Sốt là một trong những Các triệu chứng chính nhiễm độc máu. Nhiệt độ sau đó là hơn 38 độ C. Thường thì cơn sốt cũng từ ớn lạnh đi kèm. Sốt là hiện tượng rất hay xảy ra trong nhiễm độc máu, nhưng nó không phải là tiêu chí bắt buộc. Vì vậy, cũng có những trường hợp ngộ độc máu diễn ra mà không bị sốt. Hạ nhiệt, tức là nhiệt độ cơ thể dưới 36 độ C, cũng có thể xảy ra trong nhiễm trùng huyết, nhưng điều này ít phổ biến hơn nhiều so với sốt.
Tiêu chảy do nhiễm độc máu
Tiêu chảy là không phải là một triệu chứng điển hình nhiễm độc máu. Tiêu chảy kéo dài, kèm theo các triệu chứng như sốt, mệt mỏi và các triệu chứng khác như huyết áp thấp, mạch cao hoặc thở nhanh, trong một số trường hợp, có thể là dấu hiệu của nhiễm độc máu như một phần của nhiễm trùng đường tiêu hóa.
Đau do nhiễm độc máu
Có cả nỗi đau không phải là một triệu chứng điển hình nhiễm độc máu. Tuy nhiên, nếu máu nhiễm độc xuất phát từ vết thương bị nhiễm trùng, chẳng hạn, điều này có thể đi kèm với cơn đau dữ dội.
Đường đỏ cho máu nhiễm độc
Sau đó thần thoại từ vạch đỏ lan ra từ từ và báo trước cái chết khi đã đến tim, cầm máu tốt và có liên quan đến nhiễm độc máu. Tuy nhiên, phần lớn huyền thoại đó là không chính xác về mặt y tế.
Căn bệnh này được mô tả bằng đường màu đỏ trên da, là tình trạng viêm một hoặc nhiều mạch bạch huyết. Người ta nói về một người trong thuật ngữ y tế Viêm hạch bạch huyết. Thật khó hiểu, tình trạng này đôi khi còn được gọi phổ biến là nhiễm độc máu. Căn bệnh này tương đối hiếm và xảy ra khi mầm bệnh (vi khuẩn) xâm nhập vào hệ thống bạch huyết. Điều này được điều trị bằng thuốc kháng sinh và làm mát. Không đúng là sự gần gũi của đường thẳng với tim có liên quan đến khả năng tử vong của nó.
Phân loại nhiễm độc máu
Được chia Nhiễm độc máu theo mức độ nghiêm trọng trong các giai đoạn sau:
- Nhiễm độc máu (Nhiễm trùng huyết)
- nhiễm độc máu nghiêm trọng (với rối loạn chức năng cơ quan)
- tự hoại hơn sốc
Ngoài việc phân loại theo mức độ nghiêm trọng của nhiễm độc máu, chúng còn có thể được phân loại theo loại mầm bệnh, vị trí của cảng xâm nhập hoặc nguồn gây nhiễm độc máu.
Sốc nhiễm trùng
Sốc nhiễm trùng huyết là một biến chứng của nhiễm độc máu. Nhiễm trùng huyết được dân gian gọi là nhiễm độc máu, vì vậy sốc nhiễm trùng có nghĩa là sốc do nhiễm độc máu. Bị sốc có nghĩa là cơ thể bị suy yếu do các mầm bệnh xâm nhập đến mức không thể duy trì đầy đủ các chức năng của mình. Nó nói đến một cái lớn Giảm huyết áp, thường là cùng một lúc Pulse (Nhịp tim) rõ ràng caođể bù đắp cho huyết áp thấp.
Sốc nhiễm trùng là một tình huống nghiêm trọng đe dọa tính mạng và phải được điều trị trong phòng chăm sóc đặc biệt. Trong hầu hết các trường hợp, bệnh nhân được thở máy nhân tạo và điều trị bằng thuốc được thiết kế để nâng huyết áp, vốn quá thấp. Điều trị kháng sinh cũng được thực hiện. Thuốc này được sử dụng để điều trị nhiễm trùng ban đầu gây ra nhiễm độc máu.
Sốc nhiễm trùng là một biến chứng nghiêm trọng và việc điều trị đầy đủ thường không còn có thể dẫn đến dẫn đến tử vong trong hơn một nửa số trường hợp.
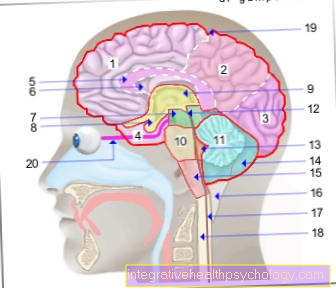
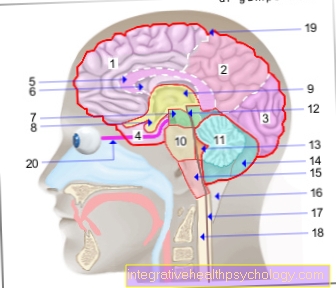
Cổng vào
Để xâm nhập vào cơ thể hoặc vào máu, các tác nhân gây bệnh có nhiều lựa chọn khác nhau:
- Vết thương sau đó da, Vết thương phẫu thuật, vết bỏng
- Đường tiêu hóa bao gồm Đường mật
- Vùng tai mũi họng
- bộ phận sinh dục
- Hệ bài tiết
Sau khi các tác nhân gây bệnh đã vượt qua sự phòng thủ cục bộ tại cửa xâm nhập, chúng sẽ xâm nhập vào máu.
Nhiễm trùng vết thương là nguyên nhân gây nhiễm độc máu
Nguyên nhân gây nhiễm độc máu luôn là một sự nhiễm trùng. Có nhiều loại nhiễm trùng khác nhau. Nhiễm trùng thường dẫn đến nhiễm trùng huyết là Viêm phổi và Nhiễm trùng đường tiết niệu.
Nhưng nhiễm trùng vết thương cũng không phải là nguyên nhân thường xuyên gây nhiễm độc máu. Nhiễm trùng vết thương có thể xảy ra khi vết thương hiện có bị nhiễm trùng. Điều này xảy ra do mầm bệnh (chủ yếu là vi khuẩn) xâm nhập vào vết thương. Khi bệnh tiến triển, các mầm bệnh cũng xâm nhập vào máu, sau đó gọi là nhiễm độc máu.
Nhiễm độc máu sau khi bị muỗi đốt
Nhiễm độc máu phát triển từ vết cắn của côn trùng Quý hiếm, nhưng về mặt lý thuyết là có thể. Điều này có thể xảy ra do vi khuẩn gây bệnh xâm nhập vào cơ thể qua vết thương nhỏ do vết đốt và xâm nhập vào máu. Nếu nhiễm độc máu xảy ra do côn trùng cắn, cần phải tiêm một điều trị kháng sinh.
- Nhiễm độc máu sau khi bị côn trùng cắn
- Viêm sau khi bị muỗi đốt
Nhiễm độc máu sau khi phẫu thuật
Trong quá trình phẫu thuật, mầm bệnh có thể xâm nhập vào cơ thể thông qua khu vực được phẫu thuật. Mặc dù điều này được cố gắng tránh bằng cách làm việc một cách vô trùng, nó không thể được ngăn chặn hoàn toàn. Vì vậy, hàng năm có rất nhiều trường hợp nhiễm độc máu phát triển sau một cuộc phẫu thuật.
Chất độc máu
Nguyên nhân phổ biến nhất của ngộ độc máu là vi khuẩn. Từ vô số mầm bệnh khác nhau, phổ biến nhất được đề cập ở đây:
- Staphylococci (Staphylococcus aureus)
- Liên cầu
- E coli
- Enterobacter spp
- Pseudomonas aeruginosa
Hầu hết mọi mầm bệnh đều có thể gây nhiễm độc máu (nhiễm trùng huyết) nguyên nhân. Đây là u. a. phụ thuộc vào sự tự vệ của đương sự.
Nhiễm độc máu do nấm ít gặp hơn. Nhưng chúng có vai trò quan trọng đối với những bệnh nhân có hệ miễn dịch bị suy giảm. Đây là trường hợp nhiễm trùng như AIDS hoặc liệu pháp cấy ghép (ví dụ như tủy xương).
Vi trùng bệnh viện cũng có thể gây nhiễm độc máu.
Điều trị nhiễm độc máu
Việc điều trị nhiễm độc máu được thực hiện bằng Thuốc kháng sinh, tức là các loại thuốc được cho là có tác dụng chống lại vi khuẩn. Có nhiều loại vi khuẩn khác nhau, và không phải loại kháng sinh nào cũng có hiệu quả với tất cả các loại vi khuẩn. Do đó, một mẫu máu, được gọi là mẫu máu, thường được lấy từ một bệnh nhân bị ngộ độc máu trước khi bắt đầu điều trị bằng thuốc Cây mau. Cấy máu này sau đó được tìm kiếm mầm bệnh trong phòng thí nghiệm. Quá trình này thường mất vài ngày. Tuy nhiên, vì điều trị bằng kháng sinh đối với ngộ độc máu nên được bắt đầu ngay sau khi chẩn đoán, một loại thuốc có thể chống lại nhiều vi khuẩn cùng lúc thường được sử dụng trước. Nếu có kết quả cấy máu, có thể bắt đầu liệu pháp kháng sinh tùy chỉnh trở nên.
Tùy theo mức độ nhiễm độc máu mà sử dụng các loại thuốc khác. Ví dụ, những loại ổn định huyết áp.
Thuốc kháng sinh
Kháng sinh đóng vai trò thiết yếu trong điều trị nhiễm độc máu và cần được sử dụng ngay sau khi chẩn đoán. Điều trị kháng sinh bao lâu là cần thiết tùy thuộc vào loại và mức độ nghiêm trọng của nhiễm trùng.
Thời gian nhiễm độc máu
Thời gian nhiễm độc máu không thể được định lượng trên diện rộng. Phần lớn phụ thuộc vào thời điểm bắt đầu trị liệu, mức độ nhiễm trùng nặng như thế nào, có xảy ra biến chứng hay không, hiệu quả điều trị như thế nào và tình trạng chung của người bị ảnh hưởng là gì.
Ở một số bệnh nhân, điều trị kháng sinh là đủ 7-10 ngày khỏi, sau đó tình trạng nhiễm trùng đã thuyên giảm và điều trị nhiễm độc máu. Tuy nhiên, cũng có những khóa học liên quan đến các biến chứng, cần điều trị y tế chuyên sâu và trở nên Tháng kéo dài.
Nhiễm độc máu
Diễn biến ngộ độc máu tùy thuộc vào mức độ bệnh và tình trạng chung của người bệnh. Khóa học cũng bị ảnh hưởng đáng kể bởi điều trị bắt đầu nhanh như thế nào. Nếu điều trị bằng thuốc bằng kháng sinh không được tiến hành kịp thời hoặc nếu hệ thống miễn dịch của người đó đã bị suy giảm đáng kể trước khi nhiễm độc máu, thì nhiễm độc máu có thể gây tử vong.
Nhiễm độc máu là nguyên nhân phổ biến thứ ba gây tử vong. Nhưng nếu được điều trị kịp thời và đầy đủ, tình trạng nhiễm độc máu có thể diễn ra tốt mà không xảy ra các biến chứng và những người bị ảnh hưởng không bị thâm hụt.
Yếu tố rủi ro (khuynh hướng)
Đặc biệt có nguy cơ nhiễm độc máu (nhiễm trùng huyết) là những người có hệ thống miễn dịch bị suy giảm. Chúng bao gồm bệnh nhân tiểu đường (Đái tháo đường), Bệnh nhân có khối u hoặc gan- và Bệnh thận Đau khổ. Những người có hệ thống miễn dịch là kết quả của Bệnh AIDS bị suy yếu. Hệ thống miễn dịch yếu cũng có thể là kết quả của liệu pháp ức chế hệ thống miễn dịch (liệu pháp ức chế miễn dịch). Đây là v.d. trường hợp cấy ghép. Bệnh nhân sau chấn thương hoặc phẫu thuật cũng có nhiều nguy cơ bị nhiễm độc máu. Ngoài ra, khỏi các chứng viêm thoạt đầu có vẻ vô hại, chẳng hạn như viêm đường hô hấp, des Đường tiêu hóa hoặc đường tiết niệu có thể phát triển thành nhiễm độc máu.