ung thư cổ tử cung
Từ đồng nghĩa theo nghĩa rộng hơn
Từ đồng nghĩa theo nghĩa rộng hơn: ung thư lối vào tử cung, ung thư tử cung
Tiếng Anh: ung thư cổ tử cung / ung thư cổ tử cung
Định nghĩa
Khối u / ung thư này là khối u phổ biến thứ hai ở phụ nữ sau ung thư vú. 20% các loại ung thư mới là ung thư cổ tử cung (Ung thư cổ tử cung).
Người ta tin rằng nguyên nhân của ung thư cổ tử cung là do vi rút mụn cóc (Vi rút u nhú ở người) được kích hoạt.
Đọc thêm về chủ đề tại đây: Vi rút u nhú ở người (HPV)

Vi rút HPV
Virus HPV thuộc họ Papillomaviridae. Những vi rút DNA không bao bọc này hoàn toàn không giống nhau. Nó tồn tại hơn 100 loại khác nhaucó thể kích hoạt các hình ảnh lâm sàng khác nhau. Phổ các bệnh có thể mắc phải từ mụn cóc lành tính đến ung thư ác tính như ung thư cổ tử cung hoặc ung thư dương vật.
Người ta phân biệt cái gọi là Nguy cơ thấp-Kiểu, chúng bao gồm các loại HPV 11 và 6, sau đó Rủi ro cao-Viruses, ví dụ như các loại 16, 18 và 33 thuộc về. Các vi rút có nguy cơ cao có thể dẫn đến sự phát triển của các bệnh ác tính của vùng sinh dục, chẳng hạn như ung thư cổ tử cung, ung thư dương vật / âm hộ và hậu môn. Nhưng những vi rút này cũng có thể gây ung thư miệng và cổ họng.
Các loại virus có nguy cơ thấp phát triển thành mụn cóc lành tính.
Các quá trình lây truyền diễn ra chủ yếu thông qua Quan hệ tình dục thay vì. Bao cao su không bảo vệ đáng tin cậy khỏi nhiễm trùng, vì tiếp xúc với da là đủ để lây truyền. Vi rút vẫn còn trong cơ thể sau khi bị nhiễm và có thể dẫn đến bệnh tật sau vài năm. Tuy nhiên, nhiễm trùng cũng có thể chữa lành, đặc biệt là ở phụ nữ trẻ.
Xuất hiện trong dân số (dịch tễ học)
Sau đó Ung thư cổ tử cung (ung thư cổ tử cung) quyền lực 20% ung thư ác tính ở phụ nữ. Nó từng là một trong những bệnh ung thư phổ biến nhất.
Ngày nay, có khoảng nửa triệu phụ nữ trên toàn thế giới ung thư trên vị trí phổ biến thứ hai của khối u ác tính.
Mỗi năm có thêm mười đến hai mươi trường hợp mới của ít hơn 100.000 cư dân ở Cộng hòa Liên bang Đức. Tần suất xuất hiện nhiều nhất trong độ tuổi từ 35 đến 60. Giai đoạn sơ khai có thể xảy ra ở độ tuổi trẻ hơn.
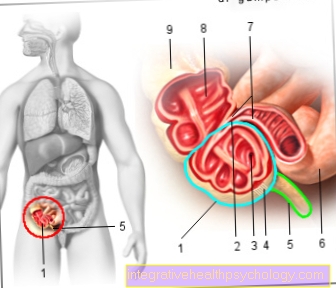
Giải phẫu và mô học

- Tử cung -
tử cung - Đầu tử cung -
Cơ tử cung - Lớp lót tử cung -
Tunica niêm mạc - Dung tích tử cung -
Cavitas tử cung - Vỏ phúc mạc -
Tunica serosa - Cổ tử cung -
Ostium tử cung - Cơ tử cung -
Xác tử cung - Co thắt tử cung -
Eo tử cung - Vỏ bọc - âm đạo
- Cổ tử cung - Cổ tử cung
- Buồng trứng - Buồng trứng
- Ống dẫn trứng - Tuba Princerina
Bạn có thể tìm thấy tổng quan về tất cả các hình ảnh Dr-Gumpert tại: minh họa y tế

- Tử cung - tử cung
- Đầu tử cung - Cơ tử cung
- Lớp lót tử cung -
Tunica niêm mạc - Dung tích tử cung - Cavitas tử cung
- Vỏ phúc mạc - Tunica serosa
- Cổ tử cung - Ostium tử cung
- Cơ tử cung - Xác tử cung
- Co thắt tử cung - Eo tử cung
- Vỏ bọc - âm đạo
- Giao cảm mu -
Bệnh giao cảm mu - Bàng quang tiết niệu - Vesica urinaria
- Trực tràng - Trực tràng
Sau đó cổ tử cung đặt ngoài âm đạo (âm đạo) Phần của tử cung dẫn vào thân tử cung. Phần của cổ tử cung này nhô ra âm đạo (tức là phần xa thân tử cung hơn được gọi là portio và là nơi xuất phát phổ biến nhất của ung thư cổ tử cung.
Những thay đổi tự nhiên của màng nhầy cổ tử cung trong quá trình trưởng thành là nguyên nhân: dưới sự kiểm soát của nội tiết tố, màng nhầy cổ tử cung (chứa các tuyến nhỏ tạo thành chất nhầy có tác dụng kháng khuẩn) hướng ra ngoài âm đạo để bảo vệ chống lại các bệnh nhiễm trùng ngày càng tăng.
Trước tuổi dậy thì, âm đạo chỉ được bao phủ bởi các tế bào bề mặt phẳng, xếp chồng lên nhau (còn gọi là biểu mô vảy). Vì điều này Quy trình tu sửa là Màng nhầy của cổ tử cung trước (portio, xem ở trên), đặc biệt nhạy cảm với vi khuẩn, cơ khí, i.a. Kích thích.
Do đó, viêm thường xuyên tạo điều kiện cho sự phát triển của các khối u trên cơ sở các tế bào bị tổn thương trước đó.
Các tổn thương khác nhau trước đây (được tóm tắt là u nội biểu mô cổ tử cung, viết tắt là CIN, tức là sự hình thành mới của cổ tử cung giới hạn trong cấu trúc tế bào bề ngoài và được chia thành các cấp độ từ I đến III tùy thuộc vào mức độ thay đổi của tế bào) ban đầu không phát triển vào mô xung quanh ( = phát triển xâm lấn), nhưng có thể được phát hiện bằng xét nghiệm phết tế bào và soi cổ tử cung (xem bên dưới)
nguyên nhân gốc rễ

Nguồn gốc chính xác của ung thư cổ tử cung không được biết chi tiết. Tuy nhiên, theo hiểu biết hiện nay, căn bệnh này là một ví dụ của bệnh ung thư do vi rút gây ra.
Các nghiên cứu sâu rộng đã chỉ ra rằng nhiễm vi rút u nhú ở người (HPV) là tiền đề gây bệnh. Vi rút lây truyền qua quan hệ tình dục. Hai trong số khoảng 200 loại virus gây u nhú ở người (HPV) khác nhau có nguy cơ đặc biệt cao (loại 16 và 18); đối với các loại vi rút khác (loại 6 và 11) là ví dụ Mụn cóc sinh dục của cơ quan sinh dục (còn gọi là. condyloma acuminata).
Theo nghĩa rộng nhất, papillomavirus ở người là vi rút gây mụn cóc trên da.
Nhiễm vi rút papillomavirus ở người không nhất thiết liên quan đến ung thư cổ tử cung. Khả năng tự phục hồi của cơ thể ngăn ngừa bệnh bùng phát ở khoảng 80% những người bị nhiễm vi rút.
Vệ sinh không tốt và thay đổi bạn tình thường xuyên làm tăng khả năng mắc bệnh, trong khi nam giới cắt bao quy đầu và không có con làm giảm nguy cơ mắc bệnh.
Đọc thêm về điều này dưới: Bệnh sùi mào gà có lây không?
Các triệu chứng và dấu hiệu của ung thư cổ tử cung
Các triệu chứng hiếm khi xảy ra lúc đầu. Đôi khi chất thải có mùi ngọt và Đốm (đặc biệt là sau khi quan hệ tình dục) dấu hiệu đầu tiên của một ung thư cổ tử cung là. Ở giai đoạn nặng, khối u lan rộng hơn vào thành cổ tử cung cũng như vào âm đạo, thành chậu, trực tràng (trực tràng), và bộ máy giữ mô liên kết của tử cung trong khung chậu (cái gọi là cơ quan tham số).
Khu định cư (Metastases) của khối u ban đầu có thể lây lan qua hệ thống bạch huyết, sau đó cũng thông qua sự ăn sâu vào mạch máu gan, óc, phổi và khúc xương (cái gọi là di căn máu, tức là định cư trên dòng máu) dẫn đến đau dữ dội.
chẩn đoán

Nên đi khám sức khỏe định kỳ hàng năm từ 20 tuổi, vì có thể nhiễm vi rút gây ung thư từ rất sớm. Việc phát hiện các tiền chất ung thư có thể thực hiện bằng xét nghiệm phết tế bào.Các tế bào thu được theo cách này được nhuộm màu để hình dung (phương pháp này được phát triển bởi George Nicolas Papanicolaou, một bác sĩ và nhà nghiên cứu bệnh học người Hy Lạp sống từ năm 1883-1962 và vẫn được thực hiện cho đến ngày nay dưới dạng sửa đổi). Đánh giá diễn ra trong các lớp PAP (Papanicolaou) từ I đến V, theo một phát hiện bình thường cho đến sự thay đổi tế bào, nghi ngờ khẩn cấp về khối u khẳng định sự cần thiết phải làm rõ ngay lập tức bằng cách lấy mẫu mô.
Phân loại theo Papanicolaou
- PAP I - Cấu trúc tế bào bình thường
- Kết quả là bình thường, không có bất thường, kiểm tra lại sau một năm như một phần của khám sàng lọc ung thư.
- PAP II - Những thay đổi về viêm và chuyển sản
- Các thay đổi tế bào không được nghi ngờ, hầu hết là do vi khuẩn hoặc vi trùng khác gây ra, nếu cần thiết, sau 3 tháng, hãy kiểm tra và điều trị viêm.
- PAP III - Những thay đổi nghiêm trọng về viêm hoặc thoái hóa, đánh giá xem
Các thay đổi là độc hại là không thể chắc chắn- Phát hiện không rõ ràng; có thể là điều trị kháng sinh hoặc nội tiết tố; kiểm tra ngắn hạn sau khoảng 2 tuần; nếu Pap III vẫn tồn tại, một đánh giá dựa trên mô (mô học) (mô học) quan trọng.
- PAP III D - Các tế bào hiển thị các thay đổi tế bào không điển hình từ nhẹ đến trung bình
- Phát hiện không rõ ràng; sự thay đổi này chủ yếu liên quan đến nhiễm trùng HPV thông thường. Kiểm tra lại sau 3 tháng là đủ; chỉ cần điều tra mô học nếu nó tái phát.
- PAP IV a - loạn sản tế bào nghiêm trọng hoặc ung thư biểu mô tại chỗ (bệnh tiền ung thư)
- Kiểm tra mô học với sự trợ giúp của nạo (nạo) và nội soi / soi tử cung.
- PAP IV b - loạn sản tế bào nghiêm trọng hoặc ung thư biểu mô tại chỗ (ung thư giai đoạn đầu), tế bào
một bệnh ung thư ác tính không thể được loại trừ- Yêu cầu làm rõ mô học bằng phương pháp đồng hóa (xem bên dưới) hoặc sinh thiết (lấy mẫu mô), liệu pháp tùy thuộc vào phát hiện và kế hoạch hóa gia đình của bệnh nhân.
- PAP V - Tế bào của một bệnh ung thư ác tính (khối u ác tính), khối u rõ ràng là ác tính
- Yêu cầu làm rõ dựa trên mô (mô học) bằng phương pháp đồng hóa (xem bên dưới) hoặc sinh thiết (lấy mẫu mô). Liệu pháp: cắt bỏ tử cung (cắt bỏ tử cung).
Trong quá trình khám phụ khoa, cổ tử cung có thể tiếp cận được bằng phương pháp soi cổ tử cung (nghĩa đen: “phản chiếu âm đạo” từ kolpo = âm đạo trong tiếng Hy Lạp, skopie = peek / nhìn vào). Chẩn đoán này, được sử dụng để phát hiện sớm ung thư cổ tử cung, được giới thiệu vào những năm 1920 bởi Hans Hinselmann. Cổ tử cung được kiểm tra bằng kính hiển vi đặc biệt (Soi cổ tử cung) được xem dưới ánh sáng tối ưu với độ phóng đại từ sáu đến hai mươi lần.
Sử dụng mẫu axit axetic, tiền chất (được gọi là. Tổn thương tiền ung thư) và những thay đổi trong màng nhầy có liên quan đến tăng nguy cơ ung thư được hiển thị (ví dụ như Metaplasia sự biến đổi được chỉ định của niêm mạc tử cung thành niêm mạc âm đạo do hậu quả của tình trạng viêm tái phát liên tục; Tuy nhiên, ở một mức độ nhất định, sự biến đổi niêm mạc này cũng là bình thường và có thể được phát hiện ở tất cả phụ nữ sau tuổi dậy thì).
Tuy nhiên, vì màng nhầy bình thường cũng bị nhuộm bởi mẫu axit axetic, nên việc nhuộm màu từ nâu sẫm đến đen của các tế bào khỏe mạnh độc quyền bằng cách sử dụng cái gọi là xét nghiệm iốt của Schiller là hữu ích để phân biệt giữa mô khỏe mạnh và mô bệnh.
Cơ sở của chứng minh này là phản ứng hóa học của glycogen chứa trong các tế bào bình thường (một phân tử khổng lồ bao gồm vài nghìn thành phần đường và đóng vai trò như một phương tiện lưu trữ) với iốt để tạo thành sản phẩm phản ứng màu nâu.
Mặt khác, màng nhầy bị thay đổi bệnh lý (cái gọi là màng nhầy chuyển sản do viêm hoặc tiền chất ung thư), lại chứa ít glycogen và do đó có ít hoặc không nhuộm.
Bản thân máy soi cổ tử cung không được đưa vào âm đạo mà được đặt ở phía trước của nó. Để mở rộng các thành âm đạo, bác sĩ phụ khoa sử dụng một mỏ vịt (tiếng Latinh: gương cầm tay; hình ống, hình phễu hoặc hình thìa để đưa vào các khoang tự nhiên của cơ thể). Với kẹp nhỏ đặc biệt, có thể lấy ra các mảnh mô nhỏ và kiểm tra chúng dưới kính hiển vi. Ngoài việc quan sát đơn thuần, kính soi cổ tử cung còn cho phép tạo ra các bức ảnh và bản ghi video để làm tài liệu.
Mục đích của soi cổ tử cung là phân loại mức độ nặng nhẹ khi phát hiện có thay đổi bệnh lý. Các yếu tố quyết định bao gồm Màu sắc, chất lượng bề mặt và khả năng nhuộm của phần mô nghi ngờ với iốt. Việc làm trắng bề ngoài của màng nhầy (được gọi là bạch sản) có thể vô hại hoặc chỉ ra một tiền chất ung thư tiềm ẩn. Các chấm hoặc thanh màu đỏ (được gọi là "khảm") tương ứng với các mạch vươn lên bề mặt và luôn bị nghi ngờ là có sự thay đổi độc hại.
Cho đến nay, tác dụng tích cực trong phòng chống ung thư vẫn chưa được chứng minh. Tuy nhiên, đối với chúng tôi, soi cổ tử cung dường như rất hữu ích như một biện pháp phòng ngừa. Soi cổ tử cung không nằm trong phạm vi dịch vụ của GKV (bảo hiểm y tế theo luật định).
Cũng đọc bài viết: Sinh thiết cổ tử cung.
Điều trị ung thư cổ tử cung
Có các mức độ điều trị khác nhau:
- Phòng ngừa (dự phòng)
- Đồng hóa
- Cắt bỏ tử cung (cắt bỏ tử cung)
Tùy chọn lương hưu
Có những biện pháp phòng chống ung thư cổ tử cung rất tốt nên đã có những biện pháp rõ ràng hơn trong những năm gần đây Giảm bệnh này ở các nước công nghiệp. Phòng ngừa chủ yếu là ngăn ngừa nhiễm vi rút HPV. Vì mục đích này, có HPV-tiêm chủng (xem bên dưới).
Phòng ngừa thứ cấp được hỗ trợ bởi kiểm tra hàng năm tại bác sĩ phụ khoa nhận ra. Mọi phụ nữ, bất kể đã tiêm phòng hay chưa, đều nên trải qua cuộc kiểm tra này. Cuộc điều tra sẽ Khuyến nghị từ 20 tuổi. Việc kiểm tra này bao gồm đánh giá cổ tử cung bởi bác sĩ phụ khoa và phết tế bào cổ tử cung (phết tế bào cổ tử cung). Vết bẩn này được lấy từ 2 nơi bằng thìa gỗ / tăm bông. Sau đó, mẫu được trải đều trên phiến kính và nhuộm bằng phương pháp nhuộm Papanicolaou. Do đó, bài kiểm tra còn được gọi một cách thông tục là bài kiểm tra PAP. Với phương pháp phết tế bào này, có thể phát hiện sớm các bệnh ung thư tiền ung thư và ung thư đã có từ trước để có thể điều trị nhanh chóng.
Tiêm phòng ung thư cổ tử cung

Sau những kết quả đầy hứa hẹn trong các thí nghiệm trên động vật, các nhà khoa học hiện đã có thể chứng minh trong các nghiên cứu lâm sàng rằng một loại vắc xin mới được phát triển có hiệu quả cao với ít tác dụng phụ.
Vắc xin bao gồm các protein tương ứng với các protein từ lớp vỏ của virus papillomavirus ở người. Tiêm phòng kích thích hệ thống miễn dịch sản xuất các protein tự bảo vệ (được gọi là kháng thể) chống lại các vi rút gây ung thư, có thể so sánh với việc huấn luyện. Tác dụng của việc chủng ngừa được tăng cường bởi một chất phụ trợ cũng kích hoạt hệ thống miễn dịch (được gọi là chất bổ trợ). Hiệu quả bảo vệ trên 4,5 năm cho phụ nữ từ 25 đến 55 tuổi đã được chứng minh.
Vắc xin lần đầu tiên được chấp thuận ở Mỹ vào năm 2006.
Ở Đức cũng có thể chủng ngừa ung thư cổ tử cung từ năm 2007.
Tuy nhiên, vì điều này không mang lại hiệu quả bảo vệ 100% nên nó không thể thay thế các xét nghiệm phết tế bào phòng ngừa (vắc xin chỉ có hiệu quả chống lại hai loại vi rút nguy hiểm nhất, nguy cơ cao nhất, gây ra khoảng 70% các trường hợp ung thư cổ tử cung).
Các chương trình tiêm chủng rộng rãi được lên kế hoạch cho dân số, vì tỷ lệ nhiễm vi rút u nhú ở người là cao: từ 70% đến 80% tổng số phụ nữ ở Đức, Áo và Thụy Sĩ sẽ bị nhiễm HPV trong suốt cuộc đời của họ.
Nhiễm trùng thường tự lành trong vòng 12 đến 18 tháng, do đó, ví dụ, xét nghiệm dương tính với vi rút không có liên quan đến bệnh ung thư hiện tại hoặc đang phát triển sau này. Tuy nhiên, điều quan trọng cần lưu ý là tiêm phòng chỉ mang tính chất phòng bệnh: nhiễm vi rút không thể chữa khỏi được.
Do đó, nó được lên kế hoạch, đặc biệt là nhóm tuổi từ chín đến mười hai tuổi (dậy thì) trước lần quan hệ tình dục đầu tiên đến tiêm chủng. Việc chủng ngừa sẽ không chỉ có lợi cho trẻ em gái mà còn cả trẻ em trai: Vắc xin được giới thiệu ở Đức vào đầu năm 2007 cũng nhằm mục đích bảo vệ chống lại các loại vi rút gây ra mụn cóc lành tính ở cơ quan sinh dục (vô hại liên quan đến ung thư cổ tử cung và do đó được gọi là loại có nguy cơ thấp) .
Mục tiêu trong tương lai là sử dụng vắc xin để hạn chế ung thư cổ tử cung và tất cả các giai đoạn sơ bộ đến mức tối thiểu không thể giảm được nữa.
Chi phí tiêm chủng
Để phòng ngừa ung thư cổ tử cung, ba loại vắc xin hiện đã được phê duyệt ở Đức để bảo vệ chống lại các loại vi rút HPV khác nhau. Vắc xin Cervarix bảo vệ chống lại các chủng vi rút HPV 16 và 18, trong khi Gardasil bảo vệ chống lại các vi rút HPV týp 16, 18, 11 và 6. Vắc xin mới nhất được phê duyệt Gardasil9 cũng bảo vệ chống lại các chủng vi rút 31, 33, 45, 52 và 58.
Các Chi phí mỗi lần tiêm Tổng cộng khoảng 155 euro. Với ba mũi tiêm để chủng ngừa cơ bản, chi phí là 465 euro. Nếu bạn chỉ cần tiêm hai lần, nó là 310 euro. Chi phí tiêm chủng sẽ dành cho Trẻ em gái từ 12 đến 17 tuổi được bảo hiểm y tế. Tuy nhiên, nhiều công ty bảo hiểm y tế cũng chi trả cho việc tiêm chủng đến tuổi 26. Do đó, bạn nên hỏi công ty bảo hiểm y tế.
Đồng hóa
Thay đổi mô nghi ngờ là ung thư nên được cắt ra khỏi cổ tử cung theo hình nón (gọi là hình nón). Ước tính có khoảng 50.000 ca can thiệp phẫu thuật này hiện được thực hiện ở Đức mỗi năm.
Không cần thiết phải đồng bộ hóa chung trong mọi trường hợp mà là một quy trình phụ thuộc vào từng giai đoạn theo các phát hiện riêng phù hợp với các hướng dẫn hiện hành.
Cắt bỏ tử cung (cắt bỏ tử cung)

Ở giai đoạn nặng hơn, toàn bộ tử cung bị cắt bỏ (cắt bỏ tử cung y học) bao gồm thiết bị giữ mô liên kết, vòng bít âm đạo và khu vực xung quanh Các hạch bạch huyết các phương tiện của sự lựa chọn (cái gọi là hoạt động cấp tiến Wertheim). Đôi khi vẫn có xạ trị và hoặc hóa trị liệu cần thiết.
Đối với bất kỳ bệnh ung thư nào, điều quan trọng là đảm bảo rằng việc chăm sóc theo dõi được thực hiện nhất quán: ba tháng một lần trong ba năm đầu tiên, bốn tháng một lần trong hai năm tiếp theo và sáu tháng một lần sau năm năm.